- 请关爱乳房,远离女性健康“头号杀手”
- 发布于 2011-11-21 20:47 来源:王亚军医生
女性乳房是哺乳器官, 也是第二性器官, 是世界上最完美最崇高的艺术品, 是自然赋予人类的无价之宝和最高尚的礼物。乳房是伟大的,却又是脆弱的。它带来生命和力量的源泉,却也足以使生命岌岌可危。中国每年约有4万名女性,平均每天约120人死于乳腺癌。2011年北京市卫生局发布健康播报,北京地区乳腺癌的发病率已从上世纪80年代的21.0/10万上升至2008年的61.82/10万,相当于近30年增加了两倍,已成为威胁女性健康的首位恶性肿瘤。半个世纪以来其发病率在全球范围内呈逐渐增高趋势,但欧美国家乳腺癌死亡率近年来却呈下降趋势,归功于乳腺癌的早期发现、规范治疗。由于乳腺癌的发病机理还不清楚,无法做到彻底的一级预防(病因预防),二级预防(即早发现、早治疗) 仍是当今唯一可降低乳腺癌病死率的方法。而国内的多项调查研究显示,我国30岁以上女性重视乳房健康、定期进行乳房检查的不到10%,形势非常严峻。因此,我们全社会应该加大乳房疾病的宣传,呼吁女性朋友认识乳房、关爱乳房。首都医科大学宣武医院普通外科王亚军
1. 什么是乳腺?
轻轻地揉捏一下,你会发现在乳房内部,除了脂肪之外,还有其它的东西,那就是乳腺腺体组织。它由15-20个腺叶构成,每个腺叶又分为多个小叶。小叶是分泌乳汁的地方,集中了分泌乳汁的腺房,产生的乳汁通过输乳管运出。腺叶和输乳管一起组成乳腺腺体(图1)。
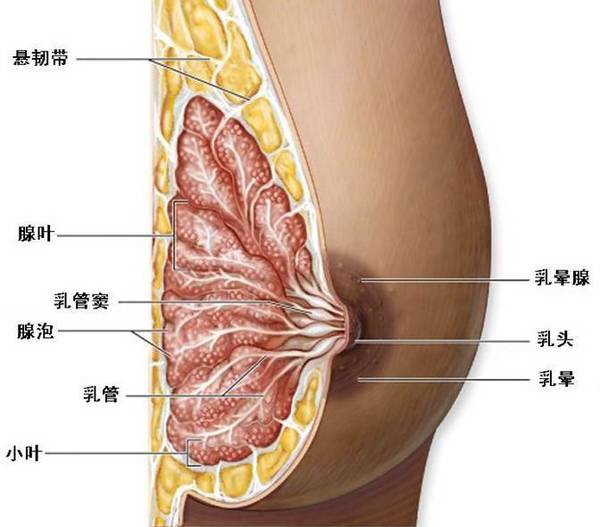
图1. 乳腺的解剖结构
2. 乳腺癌是如何发生的?
乳腺癌的发病机理尚不明确。乳腺癌变过程是一个增生过程,如果只是细胞数量的增加,而没有形态上的改变,就叫单纯性增生;如果细胞数量增加,形态结构也有异常改变则称为不典型增生,不典型增生程度中期者才有癌变倾向;不典型增生发展到晚期,细胞形态结构有十分异常的改变,演变成癌。乳腺癌的整个发生发展过程的时间差别很大,可以从几年到几十年不等,也可能突然发病似无癌前病变阶段可查。大部分乳腺癌的发生来源于乳腺最主要的组织,即导管癌和小叶癌。肿瘤细胞尚未侵犯基膜,没有向深部发展,称之为原位癌(图2),也是早期癌,5年生存率为95%以上;反之,破坏小叶或导管结构,则为浸润癌(图3)。肿瘤继续发展则发生局部腋窝、锁骨上下淋巴的转移(图4),甚至远处的转移。
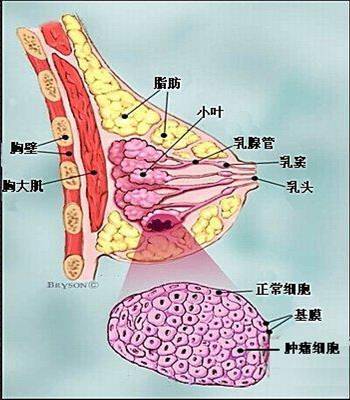

图2. 乳腺原位癌。肿瘤起源于小叶,局限于小叶组织内(左),肿瘤起源于导管,局限于导管内(右)。
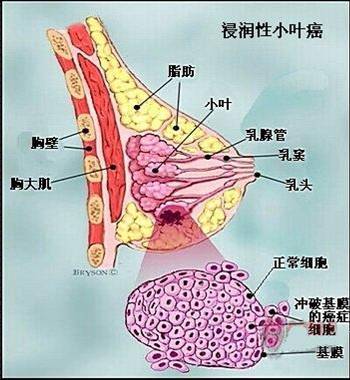

图3. 乳腺浸润癌。肿瘤细胞突破小叶基底膜(左),肿瘤细胞突破导管基底膜(右)。
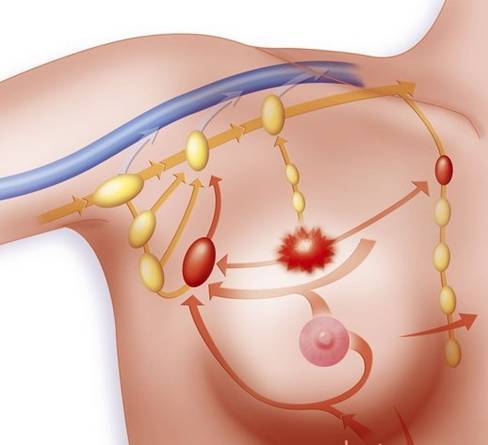
图4. 乳腺癌常见淋巴结转移
3. 乳腺癌危险因素
首先要说明的是,危险因素不是病因(目前乳腺癌的病因不清),女性朋友不要因为有某个危险因素而背上思想负担,这是完全不必要的。例如,某个危险因素只是把一般人群的20/10万发病率提高到100/10万而已,也只是1万个有危险因素的人群可能有10个患乳腺癌,增加了8个患者而已,这仍然是一个比较低的概率。只有根据一个女性的危险因素综合分析评估,可对患者未来患乳腺癌的风险进行分级,进而采取针对性的检查预防措施才是更有意义的。
(1)主要危险因素:①年龄。年龄是最重要而又容易被忽视的乳腺癌危险因素。北京地区乳腺癌患者统计数据显示,发病从30岁开始逐渐升高,高峰年龄在48岁左右,40-55岁年龄段者应视为风险人群;②家族史。一级血亲乳癌家族史是主要的乳癌危险因素,BRAC-1和BRAC-2基因突变携带者一生中患乳腺癌的危险为60%-85%;③不典型增生或乳头状瘤病。患有乳腺导管、小叶上皮不典型增生或乳头状瘤病者风险增加4-5倍;④精神压抑。一项北京市乳腺癌危险因素病例对照研究结果显示:精神压抑对乳腺癌的相对危险度为4.74倍。
(2)次要危险因素:①雌激素暴露时间过长。初潮年龄<12岁,绝经年龄>50岁,以及更年期雌激素替代治疗,有轻度增加患乳腺癌的风险;②婚育情况。晚育、未哺乳,有轻度增加患乳腺癌的风险;③曾患乳腺癌。每年可能有1%的患者发生对侧乳腺癌;④肥胖或高脂饮食。脂肪摄取有直接增加血清雌激素水平的作用。⑤其他。长期吸烟饮酒、家族中有其他恶性肿瘤患者、长期口服避孕药等,相对危险度也轻度增高。
美国有Gail模型可对未来5年、10年、20年患乳腺癌的风险进行预测(感兴趣朋友者可登陆http://www.cancer.gov/bcrisktool/,按条输入自己的数据,可得到一份分析报告,适合西方人仅供参考),目前国内还没有统一的评估模式。
4. 乳腺癌早期发现
大多数早期乳腺癌是可以完全治愈的,而且可以保有乳房,因此早期发现成为乳腺癌防治的关键所在。与欧美等有条件进行全民体检的国家不同,我国乳腺癌患者大部分是自己扪到包块才来就诊的。虽然乳腺自检能否提高生存率还有争议,但在我国乳腺自检仍然值得提倡,合理的乳腺自检可以使肿瘤在更“小”的时候被发现。检查方法:每月1次,月经后的7-10天内为宜,此时乳腺比较松软,易于发现异常;已停经的女性可选择每月固定的时间进行检查。①视诊:取坐位或立位,自己在镜子前仔细观察双侧乳腺的发育情况,外形、大小、位置是否对称,乳头是否在同一水平上,有没有回缩凹陷、表皮糜烂、脱屑等。然后检查乳腺皮肤有无红肿、静脉曲张、破溃,局部凹陷或凸起,有没有变成橘皮样。②触诊:坐位或仰卧位,手指放平触摸,用指腹而不是指尖将乳腺组织轻按于胸壁上,从乳晕周围开始以螺旋状顺时针方向扩大,直至整个乳房组织及腋窝淋巴结,最后挤压乳头是有有溢液。不能遗漏,切忌抓捏,以免将腺体抓起,造成错误感觉。发现有肿块时应注意其位置、大小、质地、活动度、有无压痛等特征,去医院进行进一步检查。同时两侧对比检查(图5)。发现任何的异常,及时咨询乳腺专科医生。


图5. 乳房自检方法。立位镜前观察(左),平卧顺序触诊(中),挤压乳头是否溢液(右)。
乳腺癌很早期时,临床上毫无症状,也无肿块,是很难发现的,所以定期的辅助检查是非常有必要的。彩色多普勒超声和钼靶照相是目前最常用的、有价值的影像诊断方法,其灵敏度和诊断符合率均在85%以上,联合检查可提高诊断率。世界卫生组织和美国癌症协会建议:50岁以上妇女每年做一次乳腺照相,40-49岁妇女每1-2年一次,35-40岁妇女应做一次乳腺照相作为基础资料保存,以便以后作为对照。乳腺照相检查也不是十全十美,对于年青女性、致密型乳腺效果欠佳,超声检查是一种经济、简便、无创伤、无痛苦的检查方法,对年轻女性,尤其是妊娠、哺乳期妇女更为适宜,但对微小钙化的检测敏感性不如乳腺照相。两种方法可以互补,提高乳腺癌的早期诊率。希望国内也能够早日全面实现乳腺癌的普查工作。最后提醒大家,仅依靠单位组织体检、红外线检查或非肿瘤专科医生简单的手摸,不等于乳腺体检,常常延误诊治;一旦发现问题及时到乳腺专科进行就诊。
5. 乳腺癌的预防
在病因上预防乳腺癌的发生仍然是世界难题。虽然如此,近年来在药物预防乳腺癌方面仍然取得了一些进步。例如,雌激素受体调节剂他莫西芬可以使高危人群患乳腺癌的风险降低50%,但也有血栓、子宫内膜癌危险增加等副作用。就一个高危个体而言,做出化学预防决定之前需慎重评价乳癌的危险、可能的获益和药物副作用。一级直系亲属中有1人以上患乳腺癌者,同时有BCRA1或2阳性的女性应该加强随访,必要时预防性手术以减少乳腺癌的发生。
合理饮食及良好的生活方式是保证健康的重要因素。流行病学研究发现高脂饮食可使乳腺癌的发病率增加,水果、蔬菜类等低脂肪高纤维食品,由于能降低血中雌激素的水平,所以具有预防乳腺癌的作用。豆浆、植物雌激素大豆异黄酮对乳癌的预防作用尚存在争议。保持健康体重,体重指数=体重(Kg)/身高(m)2,参考标准:18.2-23.9为适宜。戒烟、戒酒、适当运动等均有利于降低乳腺癌的发病。同时乳腺癌还与内分泌紊乱、月经失调相关,而哺乳是保护因素,所以要积极倡导母乳喂养。雌激素已被证实是乳腺癌发生发展过程中特有的促进因子。就高危妇女的预防而言,应尽量减少使用含雌激素的化妆品、保健品。环境污染导致癌症发病率升高已是不争的事实。因此关心你的工作、生活、居住环境和饮食饮水,是极其重要的。免疫系统防御能力的下降,促进肿瘤的发生,因此提高免疫力是预防肿瘤的重要途径。要注意锻炼身体,养成健康的生活习惯,避免营养不良、长期过度疲劳、精神压抑或精神紧张等不良因素的发生。
最后,让我们每个人都系上粉红丝带,多一个人对乳腺疾病的宣传,就少一个乳癌患者的可能――乳癌很容易早期发现;多一分对乳房健康的重视,就少一个悲惨命运的遭遇――早期乳癌很容易治愈;让我们都行动起来,关爱乳房,关爱健康。
