- BMJ综述:儿童急性骨髓炎如何诊断与治疗?
- 发布于 2014-07-25 21:38 来源:朱加亮医生
急性骨髓炎是一个较为少见的疾病,儿童发病较成人高,因此往往导致严重的不良预后。对这类患者,尽早确立正确的诊断十分重要,因这类患者早期治疗对改善患者的临床功能预后至关重要。过去数十年间强耐药菌如MRSA产生,各种类型的抗生素上市,辅助检查措施的进步等使得急性骨髓炎的诊断和治疗发生了重要变化。本文对近些年急性骨髓炎的发展和治疗进行总结,为临床医生提供参考。
急性骨髓炎定义
骨髓炎是由病原菌引起的骨感染。急性期骨髓炎发病时间小于2周。大部分骨髓炎的细菌来源是血源性的,可能来源于局部感染病灶如呼吸道等,或者来源外伤、手术。血源性播散是儿童最为多见的细菌感染途径,通常累及长骨干骺端,因在长骨干骺端,血流丰富,但流速缓慢,细菌容易定植。股骨及胫骨最常累及,分别占27%及26%(图1)。
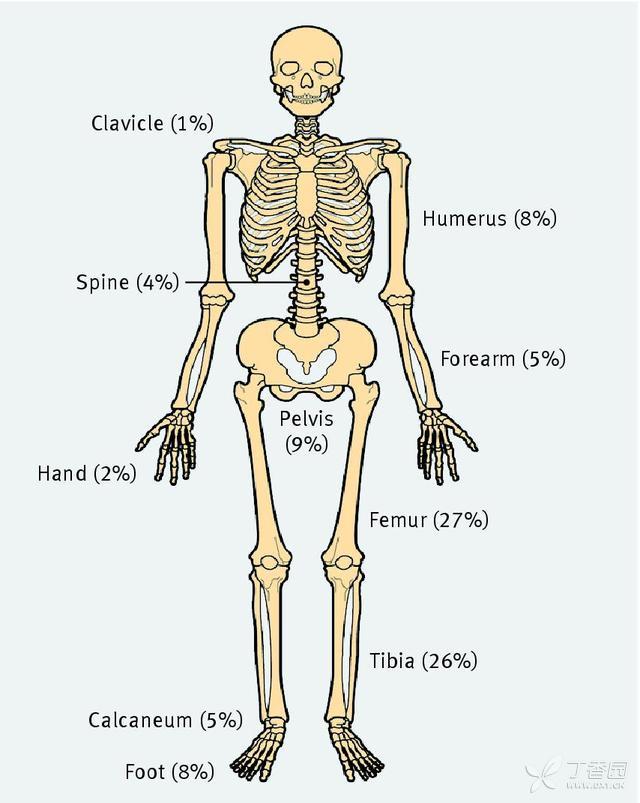
图一:人体骨骼容易发生急性骨髓炎的部
对干骺端位于关节腔内的长骨,如肩关节,踝关节,髋关节,肘关节等,骨髓炎可向关节内扩散形成化脓性关节炎。
骨髓炎发病人群及其诊断重要性
骨髓炎的发病率约在1-13/10万人;占所有儿童住院患者比例的1%。男性儿童较女性发病率高2倍。约50%的患者发生在5岁以下,1岁以下是发病高峰。大部分患者病灶是孤立性的,少数患者多发(儿童7%,新生儿22%)。
近期的一些研究表明,骨髓炎的发病比例在逐步上升,更严重的是,骨髓炎感染严重程度在加剧。美国近期完成的一项大样本病例对照研究发现,在过去20年间,骨髓炎的发病比例增高了2.8倍,而同期化脓性关节炎的发生率却并未有显著变化。复杂骨髓炎原发病原菌为MRSA的比例也有所升高,有文献报道比例高达30%。
骨髓炎的诊断延误可导致化脓性关节,骨周膜脓肿,脓性肌炎,深静脉血栓,肢体永久性损伤(如肢端纵向生长停滞,肢体成角,慢性感染等),菌血症,多脏器衰竭,严重者可能死亡等。骨髓炎合并化脓性关节炎文献报道的发病率在3-33%之间。在一项对212例儿童骨髓炎患者的,约8%的患者伴发骨膜周围脓肿,1%的脓性肌炎。可以预见的是,感染累及的范围越广,临床表现和严重性也越重,所需要的治疗也越复杂。
近些年,随着儿童疫苗的普及和抗微生物治疗策略的改善,儿童骨髓炎的治疗已经有了极大的变化。骨髓炎病死率由原先的50%降低到了1%。经及时,有效的治疗后,骨髓炎的预后通常良好,治愈率可达到95%。目前治疗急性骨髓炎的策略也从提高生存率进展为保留肢体功能。
骨髓炎的危险因素
约超过半数的患者发病前并不存在相关危险因素,或仅有轻微损伤。然而对某些特定的儿童人群发生骨髓炎的概率大大增高,需要临床医生更多的关注。如免疫缺陷患儿如HIV,糖尿病,恶性肿瘤,激素治疗,营养不良等特别容易出现感染。此外,早产儿因免疫系统发育不完善也容易出现感染。这类患者细菌通过血源性播散,通常全身症状较严重,伴随有白细胞升高。
镰状细胞病是血红蛋白病的一种,英国该病发病率在1/2000左右,镰状红细胞堵塞微血管,导致局部组织缺血和梗死,这类患者同时往往合并免疫功能和脾脏障碍,骨髓炎发生风险增高。这类患者,通常较难鉴别诊断患者临床症状是因为微血管堵塞或者是细菌感染引起,原因包括:两者早期临床表现类似,均表现为红,肿,痛等;目前临床检查结果并不能区分两者。因此,对镰状细胞病患者出现上述症状,推荐对两种疾病同时进行治疗。但有一项大仙的病例对照研究表明,单处水肿(OR 8.4),较长时间的发热(随着发热时间延长,每天诊断骨髓炎的可能性增高80%),疼痛(随着疼痛时间延长,每天诊断骨髓炎的可能性增高20%)等。
骨髓炎的诊断
目前伴随白细胞升高的典型表现的患儿已经不多见,可能是由于周围环境改善的关系。在亚急性骨髓炎中,微生物破坏和人体修复过程存在一个相对平衡的过程,这点和急性骨髓炎不同。
骨髓炎的发病可以是隐匿的,临床表现多变,检查很难发现阳性体征。目前没有一项单一检查可以诊断或除外急性骨髓炎。高度怀疑的病例诊断骨髓炎需要结合患者病史,体检,并参考实验室和影像学检查。需要注意的是,儿童急性血液系统疾病可以表现为非特异的骨骼肌肉症状(表1)。
表1:急性骨髓炎的鉴别诊断
依据感染部位,年龄,病原微生物不同,患儿的临床表现和严重程度可以变化非常大。近期完成的一项针对12000例急性骨髓炎和亚急性骨髓炎患儿的meta分析发现,最常见的临床表现分别为疼痛(81%),红肿(70%),发热(62%),关节活动度降低或假关节形成(50%),跛行或负重力下降(49%)。对年轻患儿,可能表现为不愿意使用患肢。新生儿的骨髓炎表现更为复杂,因这类患儿免疫系统发育不完全,免疫应答机制不完整。对这类患者,发热可能不是最主要的症状,而感染病灶可能是多发的(表2)。
表2:儿童怀疑急性骨髓炎需要寻找的临床依据
病史
听患儿的声响,观察其和父母间的交流(有可能存在其他因素影响患儿疼痛)
询问疼痛的部位(此时需要注意牵涉痛,部分髋关节疾病患者会主诉膝关节疼痛)
询问症状时间(发热>7天,或症状持续超过10天提示病程较复杂)
询问前驱症状(如近期是否发热,咳嗽,发冷,腹泻等)
询问行为改变(易激惹,变安静等)
询问近期是否存在外伤病史(30%的患儿有类似病史)
询问是否存在慢性病史(特别是镰状细胞性贫血)
检查
测量患儿体温(约40%的患儿可能是无发热的)
观察四肢的运动情况
观察患儿四肢休息时的放置位置,患儿可能屈髋外旋位,或者膝关节屈曲(图2)
若患儿可以行走,看看患儿是否存在跛行或者负重困难
查看症状肢体局部是否存在红肿等可能
查看是否有开放伤口
检查全身其他部位以排除多处骨髓炎可能
最重要的,若高度怀疑,或者诊断有疑问,请儿科,感染科或者骨科医生会诊
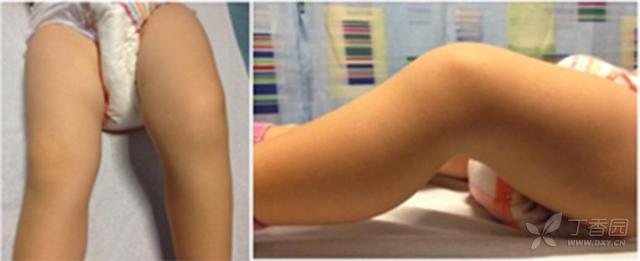
图2:患儿体温38度,怀疑存在股骨远端骨髓炎,患儿不愿意负重,近期较为安静,炎症指标不高(CRP 17nmol/l),图示患者左膝关节轻度屈曲,休息时处于屈曲位,体检时患者膝关节活动度为30-90度。随后的影像学检查证实患儿存在股骨远端骨髓炎。
何种检查有助于确诊骨髓炎?
一项系统评价发现,只有36%的患儿会出现白细胞升高,而91%患儿会出现ESR升高,81%患儿会出现CRP增高。结合CRP及血沉,诊断敏感性可上升到98%。当CRP超过100mg/l时,诊断化脓性关节炎的概率急剧增高,这类患者出现并发症的可能性升高,后期需要长时间的静脉抗生素治疗。因CRP的半衰期只有19小时,也可以同时作为监测治疗效果的措施。
英国骨科协会和英国儿童骨科手术协会推荐在开始抗生素治疗前获取病原菌并进行培养,但该推荐措施并不意味着延迟治疗,尽管血病原菌培养结果阳性的概率只有50%,但仍推荐在进行经验型抗感染治疗前进行血培养,因此步骤可能是唯一能明确感染病原菌的方法。对存在明确感染病灶的患者,骨穿刺或关节抽吸时细菌培养阳性的概率较高(70%)。
通过CT引导下细针穿刺或手术活检可获得培养标本;而若患者存在关节内积液,则同时关节内积液培养和血培养可提高细菌检出率。此外,对任何获取的组织标本均应进行病理学常规检查,因部分儿童恶性肿瘤患者的临床表现可能和骨髓炎相类似。
怀疑骨髓炎的患者选择何种影像学检查?
在骨髓炎早期,X片检查可能不能提供任何可供参考的异常发现,但是X线检查可以除外其他相关的情况,如骨折,骨恶性肿瘤等。在急性感染5-10天后X线才出现急性骨骼系统的改变,如骨膜抬高,骨质破坏(图3)等,而轻微软组织肿胀征象则可能会较上述表现更早出现(图4)。
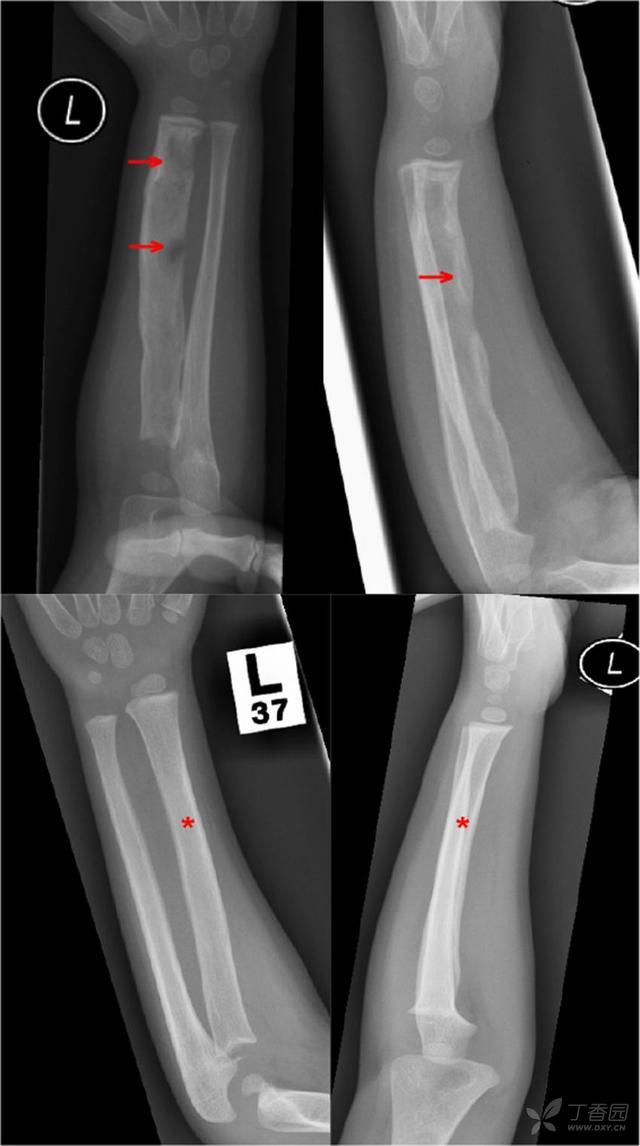
图3:前后位X片示前臂广泛骨髓炎,累及整根桡骨,部分区域存在骨溶解(上)。治疗后感染完全吸收,影像学正常(下)。
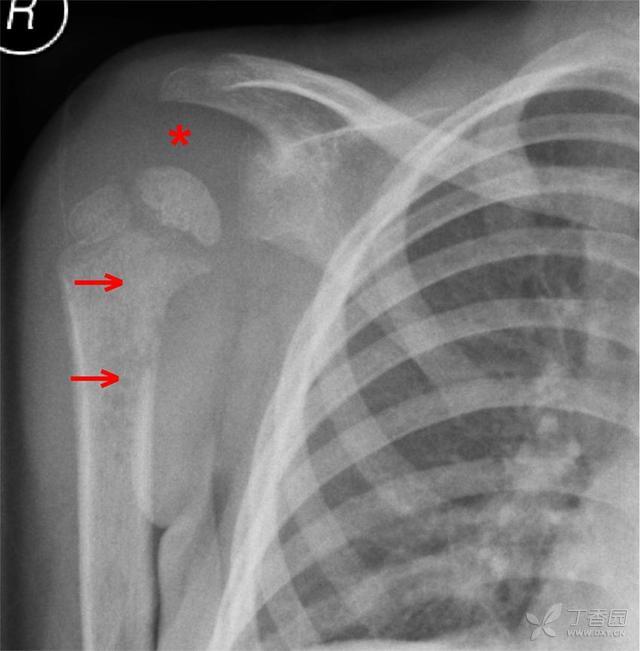
图4:胸前后X片示肩关节部位严重的骨髓炎和化脓性关节炎。X片提示感染病灶在近端肱骨头内,局灶点状密度影,局部软组织存在水肿,肩关节饱满。
磁共振对早期骨髓炎诊断非常有益,其敏感性高达82-100%,而特异性为75-99%。磁共振可以清楚的分辨病变位置及范围,提供更多临近结构影像学证据。该检查无辐射,对儿童无创;其缺点包括:因其检查过程较长,声响较明显,儿童需要在镇静或全麻下才能完成;磁共振检查花费较普通X片高;检测设备较为庞大及昂贵,普通医院不易获取。对怀疑多发骨髓炎和骨髓炎病灶位置不明确的患者可以行全身MRI检查。
CT可以提供多方位的重建,准确的评估骨组织的改变。但是,因其对软组织的分辨率较差,在急性骨髓炎的应用意义有限;但CT对慢性骨髓炎的诊断非常实用,因慢性骨髓炎骨质在CT可表现为骨质硬化,局部增厚,窦道形成等。对不具备磁共振的医院,可考虑使用CT检查作为替代。
骨显像可以作为全身骨髓炎病灶不明确或者怀疑全身多发病灶的儿童患者中。其总体敏感性和特异性分别为73-100%,73-79%;但在新生儿中,骨显像诊断骨髓炎的敏感性下降(32-87%)。骨显像原理是病灶组织对注射进入血液内的核素进行吸收,在骨感染部位存在核素摄取升高,任何影响细胞局部代谢活动的因素均可能造成核素吸收的改变。
超声不能用力评估骨髓腔内的情况,因此较少在骨髓炎诊断中应用。但是,超声造影可以对骨膜下及关节内脓肿进行检测,并协助定位活检。超声造影的意义在于对怀疑骨髓炎的患者进行补充检查,以进一步确定疾病诊断。其便宜,安全,无创,可以作为其他检查措施存在禁忌症的一个辅助措施。
急性骨髓炎的病原菌有哪些类型?
金黄色葡萄球菌是最为多见的病原菌,约占70-90%,其次是链球菌(化脓性链球菌和肺炎链球菌)和革兰阴性菌。沙门氏菌在有镰状细胞贫血的患儿多见,有研究认为,镰状细胞容易造成肠道内局部微血管堵塞,肠道壁梗死,肠道内细菌通过粘膜屏障入血,从而导致感染。对有镰状细胞症的患儿的急性骨髓炎治疗和其他患儿有所不同。一项近期发表的系统评价发现目前对镰状细胞患者的急性骨髓炎还没有标准的抗生素治疗策略。
在过去数十年间,引发急性骨髓炎的病原菌种类有所改变,细菌的耐药性严重。既往急性骨髓炎最为常见的细菌流感嗜血杆菌近些年因为儿童接种疫苗等因素已经非常少见。相反,MRSA作为发病病原菌的病例在不断增多,该细菌不仅改变了抗生素治疗的策略,同时也加剧了疾病的严重程度。文献报道MRSA在儿童骨髓炎病原菌所占的比例从9-30%不等。
MRSA骨髓炎可以导致更激进和更严重的临床症状,和其他病原菌相比,其住院周期更长,重复手术可能性更高,并发症更多和更严重,后期进展为慢性骨髓炎的可能性也更高。
金式杆菌最常见定植于呼吸道,可经过儿童近距离空气传播,目前其骨髓炎发病率也在升高,大部分(95%)患儿年龄小于3岁。该病原菌毒力较低,症状更温和,只有约15%患儿出现发热,有39%的患者炎症因子正常,但该类型的细菌培养较为困难,通常通过PCR等分子生物学手段进行检测,目前临床尚不具备成熟检测该细菌的条件。
约超过半数的骨髓炎患儿是无法确定病原菌的。当诊断患儿可能是较为少见的病原菌感染时,需要与实验室和微生物室检测人员进行沟通,因对部分病原菌,常规检测手段可能阳性率不高,需要特殊的检测才能检测出该类型的病原菌。有系统评价文献发现,对细菌培养阴性的急性骨髓炎患者,按常规治疗葡萄球菌性骨髓炎相同的策略进行处理也能取得较好的效果。
急性骨髓炎如何治疗?
治疗儿童急性骨髓炎应该多学科合作,其可能涉及的学科包括儿科,骨科,感染科,感染科,急诊,放射科等,对儿童急性骨髓炎的早期诊断确立非常重要。一个病例对照研究发现,多学科合作有利于儿童急性骨髓炎的早期诊断,病原菌的确定和合理治疗措施的制定。
儿童急性骨髓炎治疗的最根本目标是据病原菌对抗菌药物的敏感性选择合适的剂量和给药方式对细菌感染进行控制,以减少相关并发症。抗生素的选用应该依据细菌培养药敏结果进行选择;对不能获得细菌药敏结果的患者,则依据微生物实验室,感染科等相关人员的建议选择性使用抗生素。但是,为避免治疗延迟,在临床细菌培养结果出来前需要据经验选择抗生素,此时选择的抗生素应当覆盖最可能的病原菌,而可能病原菌的判断主要依据患者的感染症状严重程度,年龄,早期革兰染色的结果等。
近期完成的一项系统分析发现,目前对儿童急性骨髓炎早期抗生素选择,最合适的抗生素静脉或口服使用时间,使用剂量等均没有一个明确规范。英国骨科协会和英国儿童骨科手术协会推荐对怀疑金葡菌感染的患儿,氟氯西林或头孢菌素作为一线治疗用药,而在美国和芬兰等国则推荐克林霉素作为一线用药。若患儿没有接种过流血嗜血杆菌疫苗,则在治疗时应考虑头孢菌素或青霉素G。
有些学者推荐治疗儿童急性骨髓炎时应覆盖MRSA,特别细菌培养结果提示超过10%的金葡菌对甲氧西林耐药,或者是患儿有感染MRSA的危险因素如既往住院等。但该治疗策略并没有得到临床医生的广泛接受,因有些学者担心由此而诱发的广泛细菌耐药性。
如新生儿,镰状细胞病,免疫缺陷儿童,这类患者易感染多种细菌,因此尽可能广的覆盖可能的病原菌对这些患儿的治疗非常重要。
通常急性骨髓炎抗生素的治疗周期是4-6周。但是有较多小样本的研究认为静脉治疗的周期可以更短。患儿治疗由静脉过度到口服的过程取决于患者症状(发热和疼痛好转,功能恢复)和血液指标(CRP,ESR)的改善程度。
仅有的一项随机研究表明,静脉注射抗生素4天后,口服20天和30天抗生素治疗临床效果相似。这一研究结果的到了近期发表的一项系统评价支持(推荐等级2B级)。而目前对新生儿的治疗尚没有足够的研究来改变标准的至少4周的抗生素疗程。
英国骨科协会和英国儿童骨科手术协会目前并不推荐对急性血源性骨髓炎患儿进行常规手术探查。一项近期发表的系统评价认为合理的抗生素治疗策略可以很好的治疗急性骨髓炎,手术探查并不能获得更多的收益。只有当患者抗生素治疗失败,或者局部存在巨大脓肿时才需要手术治疗介入。骨髓炎部位是否需要局部引流取决于临床环境(如温度,疼痛,患肢使用减少,CRP水平升高等)和患者对抗生素治疗的反应。约20%的骨盆脓肿和6%的长骨骨髓炎患者需要脓肿引流。
骨髓炎的预后如何?
儿童急性血源性骨髓炎一般均能治愈。结合各种辅助检查措施对急性骨髓炎早期确诊,并及时,合理的应用抗生素可以确保良好的临床功能预后而无后期严重并发症。但是,因病原菌种类和抗药性的不断变化,临床医生对此应当有所警觉。表3示和较差预后相关的各种因素。
表3:急性骨髓炎预后较差的各种相关因素
感染的细菌毒力较强,如MRSA,肺炎链球菌等
同时合并化脓性关节炎,脓性肌炎,脓肿者
部位:髋关节部位并发症发生率最高(40%),其次是踝关节(33%)和膝关节(10%)
培养结果阳性
CRP水平持续升高超过4天
年龄较小(这类患者诊断及治疗容易延迟)
治疗延迟(特别是治疗延迟5天以上)
临床诊断未来的发展方向:
1、PCR技术
因细菌培养存在较低的检出率和一定的假阳性率,未来可以通过PCR等技术手段对病原菌进行快速,准确的测定。
2、血清降钙素原(PCT)
血清降钙素原是新近出现的一种细菌感染检测手段,目前已经在临床中有所应用,其特异性和敏感性均很高,可以用以区分细菌,病毒,炎症过程等各种可以引发临床炎症反应的原因。一项对44例患儿的研究发现,降钙素原在区分骨髓炎及化脓性关节炎和其他疾病方面较CRP、ESR、WBC更为有效和准确。
3、PET-CT
PET-CT在骨髓炎诊断方面较MRI更为敏感,但其辐射多、价格贵、设备少等因素限制了其临床的应用。
4、新的治疗方法
细菌毒力和抗生素的抗感染性能是治疗骨髓炎的关键。目前已经有开发出两种第五代头孢菌素用以治疗MRSA(头孢洛林ceftaroline 和头孢吡普ceftobiprole)。其他最新的治疗措施包括直接针对病原菌侵袭毒力的单克隆抗体等。
