- 直肠癌放疗后肠梗阻手术治疗成功病例
- 发布于 2014-02-24 23:32 来源:李元新医生
患者刘某某,老年男性,因直肠癌根治术并术后放疗后反复发作性腹痛、腹胀、呕吐、停止排气排便1年余而收治入院。患者于2012年2月在全麻下行直肠癌根治术(经腹会阴直肠癌联合切除术,乙状结肠腹壁拖出造口术),术后病理诊断“中分化腺癌,分期T3N1M0”,术后放疗25天,总剂量50Gy,行同期化疗4次,方案为“奥沙利铂+卡培他滨”。2012年7月起开始出现腹痛、腹胀及呕吐,并逐渐加重,发作越来越频繁,持续时间越来越长,并停止排气排便,体重亦明显下降。于2014年1月10日入住我院。
入院后进行术前营养状态评估、影像学检查(明确病变部位、范围,并排除肿瘤广泛转移导致肠梗阻)、结肠影像学检查(排除同时伴有直肠受放射损伤导致狭窄),并进行为期1周的营养支持。于是2014年1月17日在全麻下行“剖腹探查术、肠粘连松解术、受放射损伤小肠及回盲部切除术、回肠升结肠吻合术”。术中探查:未见肿瘤转移,腹腔形成广泛致密粘连,以下腹部及盆腔尤为明显,末段回肠至回盲部肠管与盆底形成致密粘连,形成“冰冻盆腔”,盆腔内组织及器官以瘢痕粘连形成“板样融合”,肠管间、肠管与其它组织器官及盆腔壁间无解剖间隙,未受放射损伤近侧小肠间亦有粘连,肠管高度扩张,内有大量积气、积液。经过艰难、细致的极具挑战性“冰冻盆腔”脏器游离手术,彻底分离出盆腔内脏器,见末段100cm回肠受放射损伤较重,肠管失去弹性、浆膜苍白,为慢性放射性肠损伤典型表现,已无利用可能,近侧320cm小肠受放射损伤小,根据术前讨论结果及慢性放射性肠损伤手术原则,决定行放射损伤肠管切除、回盲部切除、近侧健康的320cm小肠与升结肠吻合。依据慢性放射肠炎手术原则,消化道重建选择小肠与结肠肝曲吻合,吻合口置于肝下右结肠旁沟,吻合方式应用直线切割闭合器行侧侧吻合,吻合口应用生物蛋白封闭胶进行封闭,于吻合口旁放置腹腔双套管。手术难度大,极具挑战性。术后病人恢复顺利,恢复正常排气、排便和正常饮食,病人无不适感觉,顺利出院。术后病理显示切除肠管符合慢性放射性肠炎病理改变。

受放射较轻小肠亦有粘连,肠管高度扩张,内有大量积气、积液
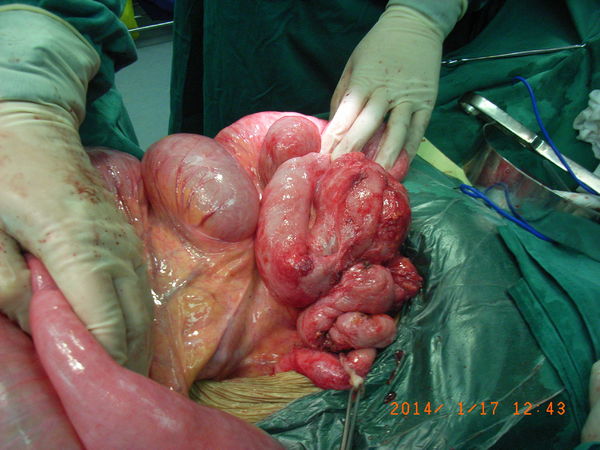
彻底分离出盆腔内小肠,见末段100cm回肠受放射损伤较重,肠管失去弹性、浆膜苍白,为慢性放射性肠损伤典型表现;近侧小肠高度扩张,内有大量积气、积液。
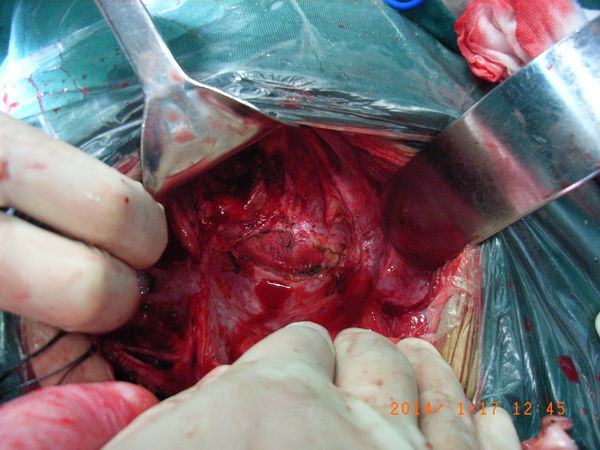
将放射损伤的苍白色肠段从盆腔分离出来,盆腔残留纤维化并少量渗血的空腔
李元新教授点评:对于直肠癌,特别是局部肿瘤外侵比较严重,或者病理有淋巴结转移的情况,手术后加做同步放化疗和全身的化疗,能显著提高生存时间。有研究表明,手术后同步放化疗,可将生存率提高10%―15%,也就是说现在直肠癌综合治疗的生存率大概有70%―75%,放疗在其中发挥重要作用。虽然“调强放射治疗”、“适形放射治疗”技术的应用可避免正常的脏器受到过高或者体积过大的照射治疗,但是随着接受放疗的人数增加,放疗相关肠道损伤,特别是远期严重并发症――肠梗阻的发生率也大大增加。多数情况下,虽然病人远离了肿瘤对生存的威胁,但长期进行性加重的肠梗阻常使病人痛不欲生,严重影响病人生活质量。
慢性放射性肠炎通常在放疗结束后数月或数年出现症状,其特征性病理学改变是闭塞性小动脉内膜炎和肠壁纤维化。慢性放射性肠炎的发生率在美国有过统计:美国每年因腹部或盆腔肿瘤而接受放疗的病人约100,000例,其中5~15%(5~15万人)发生慢性放射性肠炎,这5~15万人中约50%症状较重的病人需要外科手术。
慢性放射性肠炎临床症状通常有:肠梗阻(包括小肠和/或直肠狭窄及粘连所至梗阻)、肠瘘(包括肠道与膀胱、阴道等形成的复杂内瘘)、腹泻(包括小肠内细菌过度增殖、胆盐吸收不良、肠道吸收功能丧失)、肠道出血等,其中需接受手术的远期并发症中,肠梗阻占了绝大多数,约占75~80%。文献报道慢性放射性肠炎的发病期多在放疗后6~24个月,个别病例可发生在 20 年以后。首次出现梗阻症状距放疗结束平均约1年零6个月,病人因梗阻而首次就诊时间距放疗结束平均约2年零6个月,多数病人在放疗期间还有过短暂腹泻史。
导致肠梗阻的放射性损伤肠段通常在末段回肠,文献上统计占70%以上,我们收治的大量病例的病变肠段多数(包括本例病人)在末段回肠。这主要是不同部位肠道对放射性损伤的耐受程度不同,直肠虽然受到的放射剂量大,但对放射损伤的耐受程度远好于小肠;其次,直肠癌根治手术,无论是腹腔镜微创手术还是传统开腹手术,由于淋巴组织清扫,盆腔均会形成很大的手术创面,使邻近末段回肠固定于盆腔放射野,持续受到放射性损伤。
慢性放射性肠炎的特征性病理改变是肠壁间质纤维化,受放射损伤的肠壁水肿脆弱,浆膜面苍白,组织愈合能力差。我们将受放射性损伤肠道比作“枯树”,虽然“树”形状仍在,但很难再生长出枝叶,缺乏“生机”。放射损伤可使腹腔脏器产生严重粘连,可通过肠襻间瘢痕愈着形成“饼状融合”和“冰冻骨盆”。本例病人就是形成“冰冻骨盆”,肠襻间及肠管与其它盆腔脏器间通过瘢痕愈着形成“饼状融合”。
慢性放射性肠炎病程呈进行性发展,放射损伤肠壁组织愈合能力差,治疗难度极大,加上多数病人由于长期慢性病变,合并严重营养不良,更加大了术后并发症的风险。多数外科医生在其职业生涯中或较少接触到慢性放射性肠炎,或对该病的病理生理、病情发展和转归不甚了解,一方面,部分外科医生对这类疾病术前诊断为“粘连性肠梗阻”,术中发现肠壁纤维化、腹腔脏器“饼状融合”和“冰冻骨盆”,感到无从下手,手术导致大出血或肠瘘等严重并发症,或因对放射损伤肠段“生机”差的病理学特点缺乏认识,仍应用常规技术进行肠道吻合或破损肠道修补,术中可出现肠瘘、腹膜炎等严重并发症,甚至危及生命;另一面,有过慢性放射性肠炎艰难手术经验和灾难性后果的外科医生对慢性放射性肠炎外科手术又“畏之如虎”,对具有手术适应症的慢性放射性肠炎病人采取“非手术保守治疗”,影响了病人的愈后和生活质量。事实上,国内外大宗病例的研究表明,成功的慢性放射性肠炎手术病人可获得长期生存和较好的生活质量。
理想的慢性放射性肠炎肠梗阻手术是切除放射损伤肠段同时进行消化道重建手术,消化道重建的吻合口策略和技巧非常重要,如吻合口肠段的选择(至少一侧吻合口受放射损伤较小)、吻合口放置(未受放射损伤区域)、吻合技术(吻合器侧侧吻合)。即便如此仍有少部分病人会发生吻合口瘘,因此在术中放置腹腔双套管、术后严密观察和及时处理以及营养支持特别重要,即使发生吻合口瘘,也可使其自己愈合,获得满意效果(可参见我们网站中的1例典型病例)。本例病人就是依据慢性放射肠炎手术原则,消化道重建选择小肠与结肠肝曲吻合,吻合口置于肝下右结肠旁沟,吻合方式应用直线切割闭合器行侧侧吻合,吻合口应用生物蛋白封闭胶进行封闭,于吻合口旁放置腹腔双套管。
放射性损伤肠段纤维化和广泛致密粘连病理学特点及慢性进展性自然病程决定慢性放射性肠炎外科手术治疗极具挑战性,特殊手术策略、外科手术技巧、围手术期营养支持和术后并发症及时处理是治疗成功的关键。有研究调查过慢性放射性肠炎手术并发症的独立危险因素,提示慢性放射性肠炎首次手术对预后有重要影响,专业的外科中心和经验丰富的手术医生对减少病人严重手术并发症发挥重要作用。目前我们已将慢性放射性肠炎肠梗阻“治疗路径化”和“手术流程规范化”,由于病例相对集中,我们团队正在快速成为经验丰富的专业化外科治疗中心。
2011年作为学科带头人,我从南京军区南京总医院引进到309医院,此前,我在黎院士领导下的南京军区南京总医院全军普通外科研究所学习和工作近二十年,有幸师从我国外科学界泰斗――黎介寿院士,在黎院士指导下诊治大量来自全国各地复杂胃肠外科病人,并以腹部外科中难度最大的技术――小肠移植作为自己专业技术特色,2006年再次有幸师从全球最著名的小肠移植和腹腔多器官簇移植专家、国际小肠移植学会主席--美国的Abu-Elmagd教授,成为我国目前完成小肠移植例数最多、手术质量最好的医生。南总普外研究所学习和工作的长期积累,使腹腔严重粘连的独特分离技术、肠瘘腹腔感染引流和消化道重建技术、腹腔镜微创手术技术、小肠移植高难度手术技术和外科营养支持技术等成为我们特色鲜明、能够解决疑难复杂临床难题的重要技术手段,并使我们的放疗后慢性放射性肠炎导致的复杂肠梗阻和肠外瘘治疗在业界拥有一定的知名度。来北京2年多时间,已成功收治来自全国各地数十例慢性放射性肠炎肠梗阻病例,其中大多数是宫颈癌放疗后病人,直肠癌放疗是这类病人的第二大人群,本例病人也是众多直肠癌放疗后肠梗成功手术治愈病例中的1例。






