- 先天性肾上腺皮质增生症
- 发布于 2015-08-08 21:13 来源:杨利医生
先天性肾上腺皮质增生症(CAH)是一组因肾上腺皮质激素合成途径中酶缺陷引起的常染色体隐性遗传病,新生儿的发病率为1/16 000~1/20 000.CAH临床上可表现为两性畸形、假性性早熟或婴儿肾上腺危象,易漏诊或误诊.常见的酶缺陷包括21-羟化酶、11β-羟化酶、3β-类固醇脱氢酶、17α-羟化酶缺陷等,其中类固醇21-羟化酶缺乏最常见,90%以上的CAH患儿为该酶缺乏所引起.其基础治疗主要为终生使用皮质激素类药物。
先天性肾上腺皮质增生症是一组因肾上腺皮质激素合成途径中酶缺陷引起的疾病,属常染色体隐性遗传病,新生儿中的发病率为1/20000。常见的酶缺陷包括21羟化酶、11β羟化酶、3β类固醇脱氢酶、17α羟化酶缺陷等,其中类固醇21-羟化酶缺乏最常见,90%以上的CAH患儿为该酶缺乏所引起。
类固醇21羟化酶由,GYP21A2编码,也称为,GYP21或P450c21,是位于肾上腺皮质内质网的一种细胞色素P450酶。它能催化17-羟孕酮转化11-脱氧皮质醇( 皮质醇的前体),孕酮转化为去氧皮质酮( 醛固酮的前体)。21羟化酶活性的减少或缺失将阻碍皮质醇的合成。肾上腺皮质在促肾上腺素的刺激下增生并产生过量的皮质醇前体。某些前体可转化为雄激素,常可导致生后生长加快,严重受累的女性新生儿可有外生殖器男性化体征。并发的醛固酮缺失可引起以发育停滞、血容量减少及休克为特征的失盐症状。21羟化酶缺乏症为CAH中可引起女性男性化的三种类型之一,其他类型的酶缺陷可引起男性假两性畸形。不同类型的鉴别依赖于激素水平测定及基因型分析。
一、21-羟化酶缺乏症的临床表现与分型根据21羟化酶缺乏程度不同,可分为失盐型、单纯男性化型和非典型型三种类型。
1、失盐型( salt wasting phenotype) 为最严重最经典型,本型是由于21羟化酶完全缺乏所致,其皮质醇和醛固酮生物合成均存在障碍患儿除具有男性化表现外,生后不久即可有拒食、呕吐、腹泻、体质量不增或下降、脱水、低血钠、高血钾、代谢性酸中毒等,若治疗不及时,可因循环衰竭而死亡。
2、单纯男性化型(simple virilizing) 为21羟化酶不完全缺乏所致,但其醛固酮合成正常。女性表现为假两性畸形,出生时即呈现程度不同的男性化体征。男性表现为假性性早熟,出生时可无症状,生后6个月以后出现性早熟征象。男、女童均出现体格发育过快,骨龄超出年龄,成人后身材矮小,可有皮肤黏膜色素沉着,无失盐症状。
3、轻微或非典型(mild or non-classic type)亦称迟发型,是21羟化酶轻微缺乏所致的一种变异型,常无症状或表现为生后雄激素过量引起的相应症状。临床表现各异,发病年龄不一。在儿童期或青春期才出现男性化表现。男童为阴毛早现、性早熟、生长加速、骨龄提前;女童可出现初潮延迟、原发性闭经、多毛症及不育症等。
二、新生儿及儿童期CAH的诊断凡出生时外生殖器畸形,阴蒂肥大,阴茎粗大,幼年身高明显高于同龄儿,而成年后低于正常人,青春期女性第二性征无发育,闭经、嗓音粗、有喉结、体毛重、阴毛呈男性分布、肌肉相对发达,皮肤、外生殖器色素沉着,应首先考虑21羟化酶缺乏症。进一步检查发现骨龄明显提前,染色体核型为46XX,尿17酮醇升高,而尿17羟醇均正常,无高血压,可排除11羟化酶缺乏引起的女性男性化,男性性早熟。B超、,CT检查阴性者不能排除本病。凡小婴儿有失盐、体质量不增或外阴难辨认性别,应疑为本病,并作必要的检查,尽早作出诊断,合理治疗,避免出现失盐危象。新生儿期失盐型患儿还应注意与幽门狭窄、食道闭锁等相鉴别。儿童期患儿应注意依据临床表现及实验室检查与性早熟、两性畸形、多囊卵巢综合征(P-COS)、肾上腺皮质肿瘤、性腺肿瘤等鉴别。
1、足月儿与早产儿的临床评估 凡出生时外生殖器畸形,疑似CAH,或新生儿筛查发现17羟孕酮异常的新生儿均应进行临床评估。评估内容包括详细的病史、体格检查、性腺及肾上腺的超声检查、染色体核型分析、血清或血浆17羟孕酮水平的检测等。早产儿需要进行连续的17羟孕酮检测以避免CAH患儿出现假阳性结果。对于确诊早产儿的CAH,尿孕三醇的检测较血清17羟孕酮更具特异性,但这一实验尚未广泛应用于临床。
2、CAH的新生儿筛查 由于失盐型CAH患儿常有危及生命的低钠血症、高钾血症、血容量降低及休克发生,及时诊断并治疗尤为重要。CAH新生儿筛查的目的是防止新生儿肾上腺危象、休克及其后遗症的产生,降低死亡率;防止女性男性化,减轻过量雄激素作用的后果(包括最终导致身材矮小、性别不明及性心理障碍等)。CAH新生儿筛查主要针对经典型21羟化酶进行。国外近年来新生儿筛查逐步推广,CAH患儿发生肾上腺危象已较少见。
经典的21羟化酶缺乏的病人血清17羟孕酮水平显著升高。放射免疫试验检测的患儿随机检测血清17羟孕酮水平常超过10000 ng/L(300 nmol/L),而且正常新生儿低于100 ng/L(3 nmol/L)。这一方法已用于测定滤纸片血斑中17羟孕酮的水平进行新生儿筛查。新生儿筛查最好在出生后2-4d进行。筛查中17羟孕酮的参考值依据胎龄或体质量划分,但按胎龄划分更为合理。筛查可减少诊断延误,特别是对于出生时无明显体征的男性患儿,早期诊断能显著降低肾上腺危象的发生率及病死率。
3、失盐型CAH的诊断 失盐型患儿的电解质检测在生后1d或数周内可能无明显异常。通过连续检测的血清或血浆和(或)尿电解质水平、血浆肾素活性(PRA)或直接肾素水平及CYP21分子生物学诊断,可与单纯男性化鉴别。
鉴别21羟化酶缺乏症与其他类固醇合成酶缺乏症的激素金标准为α1-24 促肾上腺皮质激素(ACTH)刺激试验。实验方法为静脉推注0.125或0.25mg α1-24 ACTH,检测基线值及60min时17羟孕酮的血清质量浓度。诊断21-羟化酶缺乏症参考的17-羟孕酮浓度标准不存在年龄差异。
ACTH刺激后失盐型患儿17-羟孕酮质量浓度最高,可达100000 ng/L(300 nmol/L),单纯男性化型患儿为10000-30000 ng/L(300-1000 nmol/L),非典型患儿为1500-10000 ng/L(50-300 nmol/L)。由于非典型21-羟化酶缺乏症患者随机检测血清或唾液17-羟孕酮基值可正常,故试验在8Am前进行。
三、产前诊断与治疗有CAH先证患者的家庭应进行遗传咨询及产前诊断,早期明确胎儿情况。目前采用的产前诊断方法主要有胎盘绒毛或羊水细胞的DNA分析、性别诊断、羊水孕三酮、17-羟孕酮、雄烯二酮测定。利用妊娠早期母血中的胎儿细胞判断胎儿性别及疾病状况进行产前诊断的研究正在进行。
通过产前诊断,可明确胎儿是否患病。如为女性患儿,妊娠早期时孕母适量口服地塞米松(DEX)可有效预防生殖器畸形的发生。产前治疗的选择标准为:1. 先证者为同胞或一级亲属,且经DNA分析证实存在可导致经典型CAH的突变;2.父亲为CAH患者;3.有条件进行快速高质量的遗传分析;4.治疗开始时间距末次月经少于9周;5.不愿意采取治疗性流产;6.孕母有较好的顺应性。DEX的剂量为20μg/(kg.d),分3 次口服,治疗开始时间不超过孕9周。治疗开始每2个月应检测孕母的血压、体质量、糖尿、糖基化血红蛋白、血浆考的松、硫酸脱氢表雄酮、雄烯二酮水平,孕15-20周后测血浆或尿雌三醇水平。80%的患者可获得有效治疗。尽管大量研究未发现DEX用于21-羟化酶缺乏症产前治疗的毒副作用,到目前为止,产前口服DEX进行治疗的长期效应仍不明确。
四、药物治疗
1、糖皮质激素(glucocorticoids,GC)GC可抑制下丘脑及垂体分泌过量的促肾上腺皮质激素释放激素(CRH)及促肾上腺激素,抑制肾上腺产生过量的性激素。经典的21-羟化酶缺乏症的标准药物治疗方案包括终生使用GC。首选药物为氢化可的松(hydrocortisone,HC)。开始治疗时应给予大剂量GC,以抑制明显升高的肾上腺激素水平,通常使用HC 50mg/(m2.d)[婴儿期为25mg/(m2.d)]。维持治疗阶段剂量为10-20mg/(m2.d),均分3次服用。在出现肾上腺危象或其他危及生命的情况时使用HC的剂量可达100mg/(m2.d)。对已停止或几乎停止生长发育的患者可选用长效糖皮质激素。泼尼松龙(prednidolene,PR)2-4mg/(m2.d),分两次服用。DEX 0.250-0.375 mg/(m2.d),1次/d。临床研究发现HC对生长的影响较泼尼松龙小,及时诊断并正确使用HC治疗的患儿最终可接近正常身高。DEX可抑制生长并可产生库欣样特征。
GC的剂量应维持在能充分抑制雄性激素、控制男性化症状、保持正常生长的最小剂量。儿童期治疗时剂量应依据激素水平及时调整,通常17-羟孕酮控制在部分抑制的水平即可,浓度为100-1000 ng/L(3-30 nmol/L)。)。过量的GC虽可使17-羟孕酮处于正常水平,但可能导致医源性库欣综合征的发生。雄烯二酮及睾酮的水平应维持在与年龄、性别相适合的水平。其他能反映疗效的指标还包括骨龄的评定和生长曲线的监测等。
无症状的非典型21-羟化酶缺乏症婴儿或儿童常不需治疗。新生儿筛查中发现的非典型CAH婴儿应严密检测雄激素过量的体征,及时给予治疗。
2、盐皮质激素(mineralocorticoids,MC) MC可协同GC的作用,使患儿ACTH分泌进一步减少。失盐型婴儿除GC治疗外,还应给予MC治疗,通常为氟氢可的松( fludrocortisone)0.1-0.2mg/d。同时应补充钠盐以纠正水、电解质紊乱,每日补充的量为氯化钠1-2g或钠17-34mmol。
3、生长激素(GH )及促性腺激素释放激素类似物(GnRHa)GC替代治疗一直作为CAH的基础治疗,但其生长抑制效应与长期的高雄激素共同作用限制了CAH患儿的身高增长。尽管患儿在病初时身高常超过正常儿,但大多数患儿由于性早熟、骨骺愈合加快而导致最终身材矮小。近年的研究表明GH可有效增加长期接受GC治疗患儿的生长速度,GC与GnRHa联合应用可改善中枢性性早熟儿童的最终身高。
Lin-Su等将GH[0.3mg/(kg.周),分7次注射]与促黄体生成素释放激素类似物(LHRHa,300μg/kg肌注,每4周1次,联合用于CAH青春期儿童,发现该方案能明显改善患儿的最终身高,LHRHa能抑制中枢性青春发育,以防止骨骺愈合加速,而GH可对抗LHRHa及GC治疗引起的生长速度下降。该研究中中枢性青春期定义为2h肌注LHRH刺激试验后LH峰值/FSH峰值大于1。GH治疗停止的时间定义为生长速度小于1.5cm/年超过6个月,骨龄大于15岁( 女)或大于17岁(男)。LHRHa治疗停止的时间定义为患儿实际年龄处于青春发育期时预测身高达到或超过靶身高,或生长速度小于3cm/年超过6个月,骨龄大于13岁(女)或大于14岁(男)。治疗中应监测人胰岛素样生长因子-1(IGF-1)、胰岛素样生长因子结合蛋白-3(IGFBP3)、糖化血红蛋白水平、甲状腺功能。
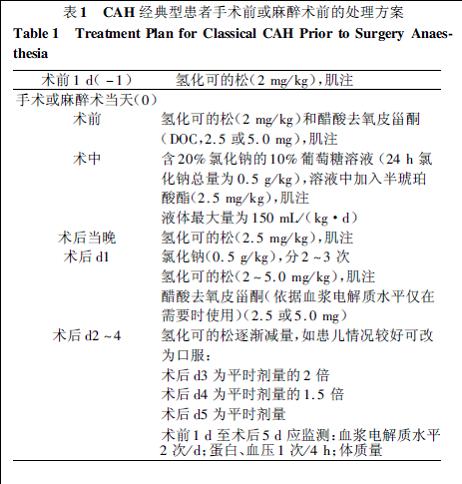
五、外科治疗早期治疗及手术矫正畸形对患儿的生理及心理健康很重要,有关手术的适宜年龄及方法仍有待进一步研究。目前认为最佳手术时间为2-6个月,此时手术患儿组织可塑性强,并且对患儿的心理损伤最小。CAH经典型患者手术前或麻醉术前的处理方案见表1。