- 癌症疼痛临床控制指南
- 发布于 2016-02-16 09:35 来源:纪玉清医生
癌症相关疼痛(cancer pain)是指肿瘤直接引起的疼痛,或是特殊治疗带来的疼痛。癌症相关疼痛严重影响癌症患者的生活质量,甚至会造成治疗中断。近期,Annals of Oncology 发布了最新的《癌症疼痛临床控制指南》,该指南从癌症疼痛的病因、分级评估、药物和治疗手段选择等多角度进行了全面介绍。
癌症疼痛的病因
统计显示,治愈性癌症幸存者的疼痛患病率为 33%,抗肿瘤治疗中患者的患病率为 59%,转移性、晚期或末期癌症患者的疼痛患病率为 64%。癌症幸存者慢性疼痛进展的主要影响因素,包括化疗源的周围神经性病变、辐射诱导性神经丛病变、放射治疗后继发性慢性盆腔痛和术后疼痛。
一些特定类型癌症患者的疼痛患病率特别高,例如胰腺癌(44%)、头颈癌(40%)。此外,最新研究显示,任何阶段(早期或转移)癌症患者均伴有不同类型的疼痛或疼痛综合症(表 1),而且 56-82.3% 患者的病情无法得到有效治疗。
表 1、癌症患者的疼痛原因
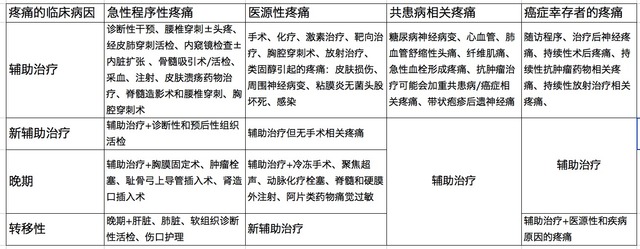
最新研究显示淋巴瘤和白血病患者的疼痛症状并非仅存在生存期的最后几个月(83%),而是在诊断和急性治疗过程中就出现了,这与先前报道不符。尽管目前有很多用于评估和治疗癌症相关疼痛的指南,但是疼痛仍然是一个全球性公众健康问题,严重影响实体瘤和血癌患者的生活质量。
癌症疼痛的等级评估
患者的疼痛评估需要根据诊断和治疗方案的需要进行分类。表 2 是患者疼痛全面评估的指南。定期进行疼痛自我报告,是疼痛症状有效性、个性化治疗的第一步。最常用的疼痛评级标准如图 1 所示,视觉模拟评分(VAS)、口述描绘评分法(VRS)和数值评定量表 (NRS)。
表 2、癌症患者的疼痛全面评估指南
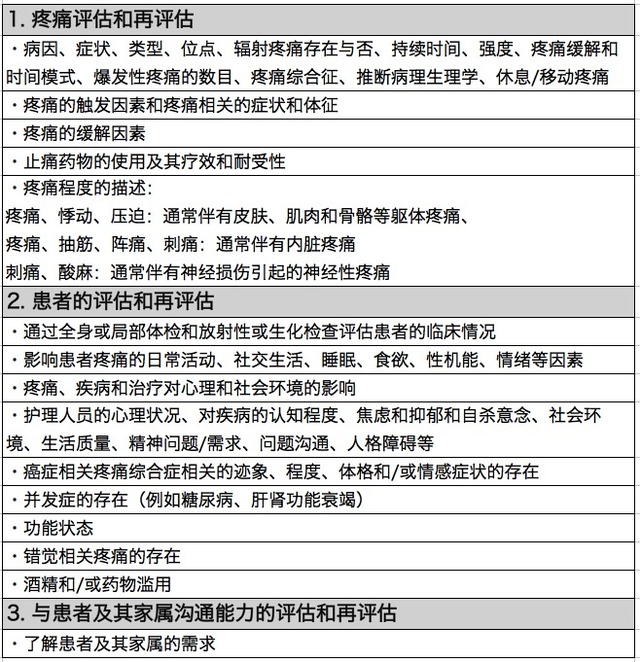

图 1、最常用的疼痛评估量表。
疼痛的评估结果会影响患者的治疗方案。疼痛一般指患者因为进行性组织损伤而产生的痛觉反应,例如躯体性、脏器性或神经性。研究发现,大多数晚期癌症患者一般伴有两种以上病因不同的癌症相关疼痛。69% 患者的疼痛症状甚至会影响机体的正常功能。
癌症疼痛的临床控制原则
(1)应事先告知患者,在疾病进展或治疗的哪些阶段可能会出现何种程度的疼痛。应鼓励患者与医生或护士沟通他们的疼痛症状、治疗效果和副作用。患者参与疼痛控制,有助于改善患者的疼痛治疗结果。
(2)避免出现「按点服药」的情况,在治疗中应充分考虑药物的半衰期、生物利用度和作用时间。
(3)药物处方必须简单易行,可以由患者或家属独立完成,特别是患者在家治疗时。口服药物是最合适的治疗途径,应将其作为首选方案。
(4)爆发性疼痛(BTP)评估和治疗的定义是「可控制基线疼痛水平之上的短期爆发」。典型的爆发性疼痛包括中度到重度,发病迅速(几分钟)和持续期短(平均 30 分钟)。
(5)根据患者需要,调整药物的剂量、类型和给药途径。受患者疼痛强度的影响,需及时调整镇痛药物的剂量和类型以平衡疼痛缓解和副作用。患者的药物剂量应该是常规的一日剂量。阿片类药物应避免口服摄入,因为它会引发呕吐、肠阻塞、吞咽困难等。
癌症疼痛的三级控制
1986 年,世界卫生组织(WTO)发布了一项癌症疼痛治疗策略,该策略基于非阿片类药物、阿片类药物、强阿片类药物的疼痛三阶梯治疗理论。尽管已经发布了 20 年,WTO 癌症疼痛缓解方案依旧是疼痛控制的主要参考依据。
根据 WTO 指南,阿片类止痛药是止痛治疗的主角,根据它们的疼痛缓解能力将其划分为轻度、轻度 - 中度、中度 - 严重三个级别。阿片类止痛药可以与非阿片类药物联合使用,如扑热息痛或非甾体类抗炎药(NSAIDs)(图 2)。
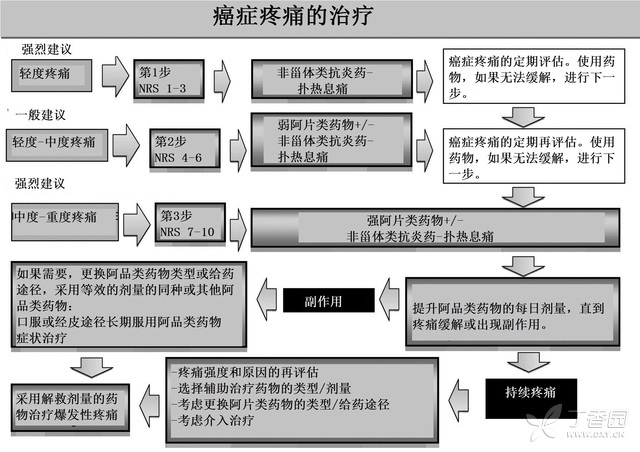
图 2、癌症疼痛的治疗
1、轻度疼痛治疗
轻度疼痛治疗的止痛药物包括非阿片类止痛药物(对乙酰氨基酚 / 扑热息痛)或非甾体抗炎药。单剂量研究显示,非甾体抗炎药的癌症疼痛控制效果优于安慰剂。扑热息痛和非甾体抗炎药是公认的癌症疼痛治疗药物,无论是 WTO 指南划定下何种程度的疼痛。
目前,尚无证据显示某种非甾体抗炎药的安全性或有效性优于其他药物。一项随机临床试验显示,扑热息痛可以改善癌症患者的疼痛症状和生活质量。此外,非甾体抗炎药与 WHO 疼痛三阶梯治疗阿片类药物联合可以提升疼痛缓解效果或减少阿片类药物的剂量要求。
如果长期使用非甾体类抗炎药或环氧化酶 -2(COX-2)选择性抑制剂药物,需要进行定期的监测和给药方案调整,因为该类型会引发严重的毒性反应,例如胃肠道出血、血小板功能障碍和肾功能衰竭。此外,选择性 COX-2 抑制剂还可能会增加血栓性心血管不良反应的风险。
2、轻度 - 中度疼痛治疗
通常,轻度 - 中度疼痛患者治疗一般采用联合给药方案,包括对乙酰氨基酚、阿司匹林或非甾体抗炎药,加上弱速阿片类药物(如可待因、双氢可待因、曲马多或丙氧芬)。
WTO 疼痛阶梯治疗的第二步药物使用方案有几个争议的方面。首先,弱阿片类药物的功效没有一个明确证据,因为临床随机对照试验结果显示,单独用药时弱阿片类药物与非阿片类止痛剂的药效没有显著差异。现有的临床数据并不足以支持 WTO 梯度第一步和第二步治疗效果的差异。
研究显示,对大多数患者 WTO 梯度第二步治疗的药效一般仅能持续 30~40 天,第三步治疗开始往往由于第二步治疗的止痛效果不理想,而非副作用的出现。其次,另一个限制弱阿片类药物使用的因素是「天花板效应」,即超过某个阈值剂量后不仅无法增加药物的有效性,反而会促使副作用的出现。
因此,大量医务工作者建议废除 WTO 梯度第二步治疗,以便治疗时更早地引入低剂量吗啡。亟需开展一项临床随机对照研究,分析解决 WTO 第二步治疗的相关问题,因为目前数据不足以支持用修正的「梯度二步治疗」或口服曲马多替代可待因 / 扑热息痛,用作癌症患者轻度 - 中度疼痛治疗的常规药物。
3、中度 - 重度疼痛治疗
强阿片类药物主要用于治疗中度 - 重度癌症相关疼痛。在一些国家,患者因为法规而无法使用阿片类止痛药缓解疼痛。吗啡、美沙酮、羟考酮、二氢吗啡酮、芬太尼、阿芬太尼、丁丙诺啡、海洛因、羟甲左吗南、羟吗啡酮是欧洲最常用的阿片类药物。
近年来,有些国家奥施康定、芬太尼、丁丙诺啡的用量逐年增加。然而,从有效性和耐受性角度考虑,数据并不足以支持其他的阿片类药物优于吗啡。研究证实,有些新型阿片类止痛药(如羟考酮 / 纳洛酮组合)在临床应用中更有效、潜在副作用更少,但是否适用于肿瘤患者仍需研究。
自 1977 年来,口服吗啡成为慢性癌症相同中度 - 重度疼痛治疗的首选药物,因为它的止痛效果好、耐受性好、使用简单而且便宜。此外,吗啡是 WTO 基本药物目录中唯一用于成人和儿童疼痛控制的阿片类镇痛药。
4、阿片类药物副作用的控制
许多患者会出现不良反应,如便秘、恶心 / 呕吐、尿潴留、瘙痒和中枢神经系统(CNS)毒性(嗜睡、认知障碍、困惑、幻觉、肌肉阵挛性抽搐、阿片类药物诱导性痛觉过敏 / 触诱发痛)。有时,减少阿片类药物的用药剂量可以降低患者不良反应的发病率和严重程度。
此外,可以通过使用共止痛药物或替代性疗法(神经阻滞或放射治疗)实现。其他策略包括,服用止吐药治疗恶心、泻药治疗便秘、镇静剂治疗困惑、精神刺激剂治疗嗜睡等。然而,由于一些副作用可能由有毒代谢物积累引发,可以使用其他类型的阿片激动剂,从而达到充分止痛效果而不会产生相同的毒副作用。
例如,由有毒代谢物积累引发的中枢神经系统毒性症状(如阿片类药物诱导性痛觉过敏 / 触诱发痛和肌肉阵挛性抽搐)。有证据表明,哌醋甲酯可以治疗阿片类药物相关中枢神经系统症状。目前不推荐其他的个体药物用于治疗中枢神经性副作用。
减少用药剂量或更换阿片类药物类型是一种有效的方式,用于缓解精神错乱、幻觉、肌阵挛和痛觉过敏。阿片类药物相关便秘的治疗,建议定期服用泻药以预防和控制便秘。甲基纳曲酮皮下注射主要用于治疗传统泻药耐受性的阿片类药物相关的便秘。
纳洛酮是一种短效的阿片类药物拮抗剂,通过静脉输液治疗逆转阿片类药物过量造成的严重不良反应。胃复安和抗多巴胺药物主要用于治疗阿片类药物相关的恶心 / 呕吐。
何为爆发性疼痛(breakthrough pain,BTP)
文献调研发现,爆发性疼痛尚无公认的定义、分类和评估手段。这是爆发性疼痛发病率从 19%~95% 大范围波动的主要原因。爆发性疼痛可用药物治疗选择包括:口腔黏膜、脸颊、口服速释硫酸吗啡(IRMS),鼻腔、皮下或静脉注射阿片类药物。
一些随机临床对照试验,研究了口腔黏膜枸橼酸芬太尼(OTFC)给药、鼻内芬太尼喷雾(INFS)给药、芬太尼颊片给药、口服吗啡在爆发性疼痛治疗方面的疗效。近期,芬太尼果胶鼻喷雾剂(FPNS)的开发优化了芬太尼在鼻粘膜的吸收率。一项随机对照试验,相比安慰剂,芬太尼果胶鼻喷雾剂有更好的止痛效果,5 分钟后疼痛缓解,10 分钟后疼痛缓解显著。
速释性阿片类药物主要用于治疗加重期的可控爆发性疼痛。速释性口服吗啡用于治疗可预测的爆发性疼痛症状(例如运动疼痛、吞咽疼痛),服药需先于疼痛的发生至少 20 分钟。相比口服吗啡,静脉注射阿片类药物、芬太尼脸颊、舌下、鼻内用药主要用于缓解短期内的爆发性疼痛症状。
癌症相关骨痛的治疗
骨痛治疗应该参照算法 1 镇痛药物的使用原则。此外,骨痛控制还可以采取将止痛药物与放射治疗、放射性同位素和靶向治疗联合(图 3)。
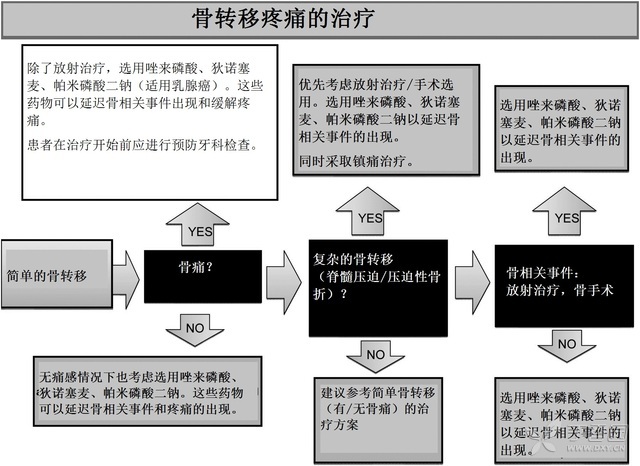
图 3、骨转移疼痛的治疗
1、放射治疗
放射治疗在治疗骨转移和转移性脊髓压迫症(MSCC)相关的疼痛领域有特殊的功效。随机前瞻性试验表明,放射治疗可以缓解 60-80% 患者的疼痛症状。
美国放射肿瘤学协会(ASTRO)对骨转移相关疼痛治疗,根据疼痛级别给出了不同的方案,包括 10×3 Gy、6×4 Gy、5×4 Gy 和 8-Gy 单剂量。立体定向放射治疗已成为一种新的治疗选择,它一般采用单剂量(10~16 Gy)或低分割(3 × 9 或 5 × 6-8 Gy),避免过度照射肿瘤周围的正常组织,例如椎骨或脊髓。
2、靶向治疗
(1)二膦酸盐。
二磷酸盐(BPs)是癌症患者高血钙症和骨相关事件(SREs)治疗的标准药物之一。数据显示,二磷酸盐可以有效缓解实体瘤和多发性黑色素瘤骨转移所带来的骨痛。然而,二磷酸盐治疗方案并不是一种疼痛缓解治疗的替代性方案。
二磷酸盐第一次静脉注入后,疼痛出现、甚至会加强,止痛药物(如扑热息痛)剂量增加是有必要的。二磷酸盐治疗开始前有必要进行预防牙科检查。
(2)狄诺塞麦。
狄诺塞麦(denosumab)是一种靶向 RANK 配体的抑制剂,主要用于预防癌症患者的骨相关事件。临床研究发现,相比唑来膦酸,狄诺塞麦可以延缓乳腺癌或去势治疗耐受性前列腺癌骨转移患者骨相关事件的出现。
从疼痛治疗结果分析,相比唑来膦酸,狄诺塞麦可以延缓中度 - 中度疼痛的发生并减少止痛药的使用量。不过,狄诺塞麦治疗开始前也需要进行预防牙科检查。
神经性疼痛(neuropathic pain)
尽管神经性疼痛在癌症患者中较为常见且难以治疗,但是关于神经性疼痛发病率的文献并不多。神经性疼痛一般由肿瘤浸润和副癌或治疗诱导性多神经病造成,可以借助阿片类药物单独±辅助药物进行治疗。证据显示,非癌症患者神经性疼痛的病理机制可能与癌症患者神经性疼痛相同。
有证据表明,三环类抗抑郁药和抗痉挛的药物可以有效治疗神经性疼痛。对伴有神经性疼痛的癌症患者来说,非阿片类药物和阿片类止痛药可以与三环类抗抑郁药或抗惊厥药物联合使用(图 4)。
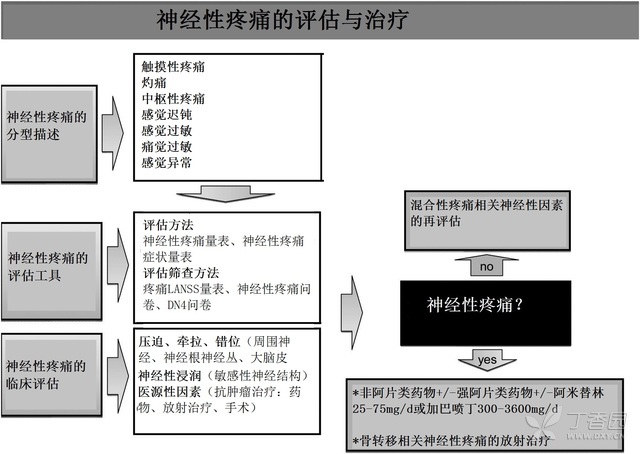
图 4、神经性疼痛的评估与治疗
不过,在治疗过程中需要定期监测药物的的疗效和耐受性。在神经压迫情况下,患者应考虑使用类固醇。研究显示,相比安慰剂,成人静脉注射利多卡因和口服美西律可以有效抑制神经性疼痛。
顽固性疼痛的侵入性控制
大约 10% 伴有疼痛的癌症患者无法通过口服或注射镇痛药物进行治疗。介入技术(神经阻滞和鞘内给药)可以有效控制常规策略无法治疗和受副作用剂量限制的顽固性疼痛,该技术一般以单一疗法进行或与其他系统性疗法结合。从口服到硬脊膜外或持续皮下给药,吗啡的药效和副作用均得到有效改善。
1、鞘内药物输送
脊髓阿片类药物主要通过与胶状质的μ受体结合发挥作用,可以通过硬脊膜外途径给药或鞘内经皮导管、植入性抽运器途径给药(图 5)。
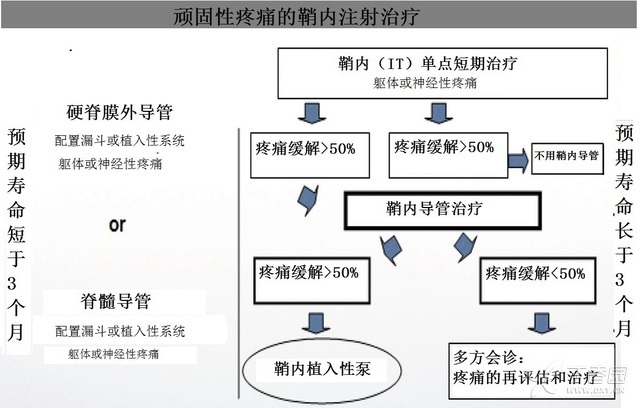
图 5、顽固性疼痛的鞘内注射治疗
脊髓途径可以降低阿片类药物的用药剂量:如果阿片类药物通过硬脊膜外途径给药,20%~40% 剂量就可以产生等效的止痛效果;如果采用囊内途径给药,10% 剂量就可以产生等效的止痛效果。
阿片类药物的鞘内给药需要考虑患者疼痛的解剖位置:头颈部、上下肢、躯干。完全植入性系统可以降低感染风险,但定位比较复杂。这些介入技术并不适合感染、凝血障碍或生存期短的患者。
2、周围神经阻滞
周围神经疼痛、病理性骨折或血管闭塞等并发症造成的疼痛,可以通过周围神经阻滞或神经丛阻滞进行治疗。然而,周围神经阻滞并不是疼痛的主要治疗方式,它经常与止痛药联合用来缓解是术后疼痛。靶向周围神经的神经崩解剂会升高神经炎的发病率,如果患者预后良好,神经炎比原先的疼痛更难治疗。
3、神经崩解阻滞
神经崩解阻滞仅适用于那些预期寿命短的患者,因为阻滞时间一般持续 3~6 月。对交感神经系统来说,神经崩解阻滞一般作为辅助治疗药物以降低口服或肠外止痛剂的用药剂量,因为内脏疼痛机制十分复杂且随疾病进展发生改变。上级下腹神经丛阻滞、奇神经节阻滞分别用来缓解骨盆疼痛或会阴部疼痛。腹腔神经丛阻滞术主要用治疗胰腺癌造成的内脏疼痛。
4、腹腔神经丛神经松解术
腹腔神经丛阻滞(CPB)主要用于因上腹部或胰腺癌症所造成的内脏疼痛;该技术可以有效控制疼痛并减少药物用量及其副作用。腹腔神经丛阻滞的操作技术可能会影响疼痛的治疗结果和持续时间。
癌症患者生命末期的疼痛控制
最新数据表明,53%~70% 伴有癌症相关疼痛的患者在死亡前的几个月和几小时需要更换另一种阿片类药物给药途径。在某些情况下(比如患者频死),疼痛就像是「顽疾」。疼痛往往伴随着其他症状,如呼吸困难、烦躁、精神错乱和焦虑。疼痛充分评估是治疗干预方案制定所必需的。
在判断疼痛是否属于「顽疾」时,临床医生需要对患者的身体疼痛进行评估。在这种情况下,镇静可能是唯一可以缓解疼痛的治疗选择。然而,在服用镇静药物之前需要仔细评估各种疼痛的潜在原因。常用药物包括阿片类药物、精神安定剂、苯二氮卓类、巴比妥酸盐和异丙酚。在镇静过程中应该持续对患者的疼痛进行评估。








